原创 李鸿政/听李医生说
原文:https://mp.weixin.qq.com/s/vWHCUzBuQfNdV8voPZbAFQ
大家好,我是李医生。
这次的病人,由于参加了好友婚礼,当天晚上就开始腹痛、腹胀、呕吐,不得已去了医院急诊。没想到这一去,差点丢了小命,后怕不已。
病人32岁,男。那天中秋节,好友结婚,他作为伴郎出场,当天喝了不少酒,吃了不少肉,晚上回到家,肚子就开始不舒服了,剧烈疼痛、腹胀、并且呕吐了几次,肚子的东西全呕出来了,还是不断地呕,腹痛到全身冒虚汗。
从来没有试过这么严重的腹痛,起初以为自己食物中毒了,但问了一圈周围同去婚礼的朋友都没有问题,就他一个人腹痛腹胀呕吐,看样子不像是食物中毒。
赶紧打120上了医院。女朋友也匆匆赶来。
到了医院急诊科的时候,病人腹痛更明显了,整个腹部都痛,而且医生的手一触摸到肚子就痛得嗷嗷叫,医生说这种叫做压痛明显了,而且有反射痛,肚子也绷地紧紧地,这叫肌紧张,肯定是有大问题,要么是急性胆囊炎、胃溃疡穿孔,要么是急性胰腺炎。
会不会胃肠炎?女朋友问。
不可能,哪有胃肠炎痛的这么厉害的,他这个又有肌紧张、腹部压痛反跳痛的,不可能是普通的肠胃炎。
考虑到患者刚参加完婚礼,有大吃大喝、暴饮暴食病史,诊断急性胰腺炎可能性最高。
抽了血,直接拉去CT室做腹部CT。
结果出来一看,肝胆没问题,但是胰腺明显肿大,而且胰腺可见散在的低密度区、周围界限不清楚,急诊科医生眉头皱了,这肯定是急性胰腺炎了,而且算是重症胰腺炎了,因为这些低密度区可能是坏死灶。
重症,坏死,这两个词语从医生口中说出来,吓坏了病人及女朋友。
重症胰腺炎,也叫急性出血性坏死性胰腺炎,胰腺除了有明显的炎症,还会有部分结果坏死,所以CT上会看到有低密度灶。等下抽血结果出来,如果看到血淀粉酶明显升高,那就确诊无疑了。
淀粉酶是一种存储在胰腺细胞里面的消化酶,平时分泌到消化道消化食物的,如果胰腺有明显炎症了,细胞破坏了,那么这些淀粉酶就会流入血液循环,我们抽血就能看到血液循环中淀粉酶显著升高,间接推测胰腺细胞破坏了,有胰腺炎。
一般来说胰腺炎发病几个小时后就能检测到淀粉酶的升高。
果然,抽血结果出来了,除了看到血白细胞升高外,血淀粉酶也是显著升高,达到了900U/L。
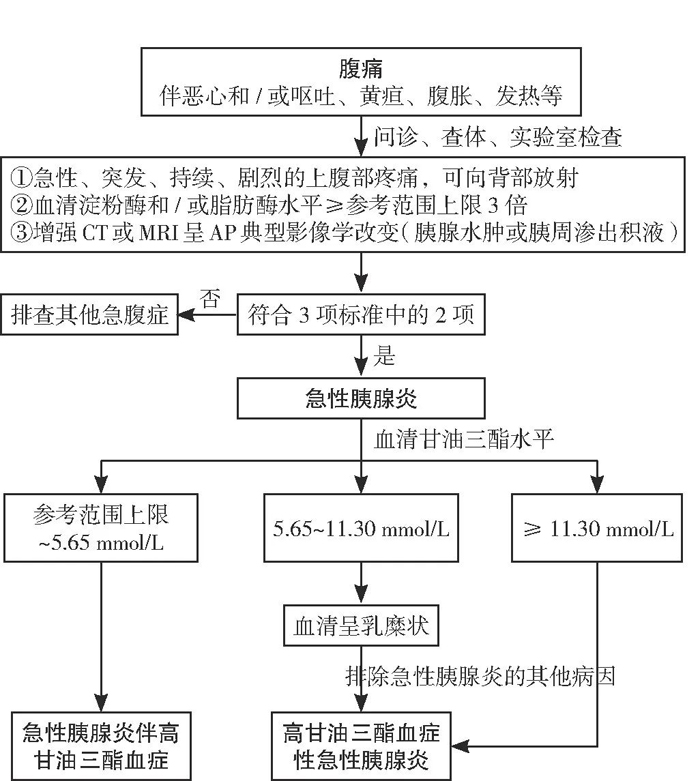
患者暴饮暴食后,出现剧烈腹痛、腹胀、呕吐,腹部CT看到胰腺水肿和低密度灶,血淀粉酶显著升高。自此,急性胰腺炎的诊断明确,而且有可能是重症胰腺炎。暴饮暴食,会加重胰腺的负担,分泌过多的消化酶不能及时排泄出去,可能会滞留在胰腺内部,这些消化酶可能会消化胰腺自己的组织,胰腺不堪重负,撂担子不干了,破罐子破摔,胰腺炎就来了。
必须住院。重症胰腺炎的死亡率可是达到30%的,不能马虎。
先安排入消化内科治疗。
在消化内科给予禁食水(不能吃东西,水也不能喝,以免加重胰腺负担,导致病情加重)、肠外营养、生长抑素、止痛等保守治疗,同时又抽了血完善其他检查,很快就发现了一个重磅异常。
病人的血脂异常升高,甘油三酯达到了25mmol/L(>2.3则为升高),远远高出了正常值。
医生终于恍然大悟,为什么病人会发生这么严重的胰腺炎呢,大量喝酒吃肉是一部分,另外一个更重要的原因就是他的甘油三酯水平太高了!
要知道,中国人最常见导致急性胰腺炎的病因是胆道结石(占了50%以上的病因),其次是喝酒,第三是存在高脂血症。
消化内科医生告诉病人,甘油三酯水平升高导致的胰腺炎,叫做高甘油三酯性急性胰腺炎,这个原因已经超过酒精性胰腺炎了,也就是说,胆囊结石导致胰腺炎最多,然后是高甘油三酯,次之才是酒精了,病人虽然没有胆囊结石,但是第二、第三条都沾了,难怪会有这么严重的胰腺炎。
病人懊恼不已,那天就不应该喝这么多酒。
医生说,你体内高脂血症也不是一天两天形成的,平时应该就高,吃肉多,运动少,这么多甘油三酯在血液循环游荡,很容易就造成胰腺微循环障碍,所以原本就容易发生胰腺炎,只不过这次暴饮暴食是压垮骆驼的最后一根稻草。
治疗上还需要尽快把甘油三酯水平降下来,否则胰腺炎很难恢复。
最好是能做血液净化治疗,从大腿根部静脉打个针,放条导管进入血管,把血液引出体外,经过血液净化机子,过滤掉多余的甘油三酯,再把干净的血液回输体内,这样能尽快降低甘油三酯水平,达到治疗目的。
病人一听说这个血液净化治疗有点像透析,心里抵触,问能不能先保守治疗,通过药物手段。医生劝说无效,最好只好答应暂时不血液净化,可以边治疗边观察。
没想到这一犹豫,差点就把小命丢了。
入院第3天,病人感到呼吸逐渐费力,呼吸频率加快到30次,血氧饱和度也下降了,一度跌到90%。
医生紧张了,糟糕了,看来患者体内的炎症波及了肺部,导致急性呼吸窘迫综合征了,肺是很娇嫩的,重症胰腺炎很容易就会波及到肺。
赶紧上面罩吸氧。
但是面罩吸氧似乎于事无补,很快病人的血氧饱和度就维持不住了。呼吸变得更加困难。病人及女朋友都不理解,为什么一个胰腺炎会导致肺部缺氧这么严重。
不能犹豫了,必须要去ICU了,而且要上气管插管接呼吸机治疗,否则胰腺炎还没要命,呼吸衰竭就先要了命。
要去ICU,这是个大决定。但医生也说了,不去ICU,死路一条。因为现在呼吸不好,缺氧,只有呼吸机能救命,而呼吸机又只有ICU才有。
那就去吧。
当天就送入ICU,上了呼吸机。
病人的好些朋友都来探视了,包括那个新郎官也来了,大家都没想到病人的情况如此危重。
医生再次提到了血液净化治疗,因为这几天来患者的甘油三酯水平没有明显下降,药物保守治疗效果不好,必须考虑血液净化治疗,尽早把甘油三酯降下来,才能有机会控制好胰腺炎症,否则除了肺部遭殃,肾脏、肝脏等器官也可能会相继倒下,那就真的大罗神仙也没办法了。
ICU都来了,呼吸机也上了,自然不再害怕血液净化。
那就做吧。病人女朋友决定了。病人的父母也来了,所有抢救措施都同意。
入ICU的第三天,复查甘油三酯水平已经显著下降,得益于血液净化治疗。
但仍不能丝毫放松,因为患者呼吸机还没摘掉,还存在肺部炎症,复查的胸腹部CT,看到肺部情况还不容乐观,胰腺跟之前也差不了太多,但起码没有加重。
经过积极抗感染、营养支持等等治疗,在ICU的第7天时患者呼吸氧合改善,终于可以脱离呼吸机,更难得的是,肝肾这两个器官抵挡住了炎症的攻击,没有被压垮。
第10天的时候,终于转出了ICU,回到消化内科病房。
短短十天时间,病人受了一圈,他还自己开玩笑地说,一直想要减肥都减不下来,没想到进一趟ICU,这个目的达到了。
重点是,小命暂时保住了。
在消化内科继续针对胰腺炎治疗,病情稳定,基本没有腹痛了,血淀粉酶将至正常水平。后来考虑胰腺炎情况也稳定了,陆续恢复进食,先是进流质饮食,就是能喝汤了,一步一步来,如果再好一些,再喝粥汤面(半流质)。
但让大家想不到的是,3天后患者再次发作上腹痛,而且有寒颤、高热,最高体温将近40°C。
医生也纳闷了,明明胰腺炎情况好转了,肺炎也好转了,怎么会突然高热、寒颤、腹痛呢,难道是胰腺炎有加重了?或者出现了并发症?比如胰腺周围液体积聚、胰腺假性囊肿、坏死物积聚、包裹性坏死等等。
到床边一看,发现病人右上腹压痛特别明显。
入院时患者是全腹部压痛明显,而这次重点在右上腹。情况似乎有所不同了。右上腹压痛明显,哪里来说应该肝胆的问题,比如急性胆囊炎、急性肝炎、肝脓肿等等。
可是前后几次CT都没发现肝胆有问题啊。胆囊也没有结石。
再次复查血淀粉酶依旧不高,的确不是胰腺的问题。但白细胞计数比以往任何一次都要高了,达到28x10E9/L(正常值3-9)。一定还是感染,赶紧抽了血送去培养。
患者右上腹疼痛明显,病因不明,医生商量后决定再次送去做腹部CT。
家属有些不解了,从入院到现在,CT已经做了3次了,做这么多CT,辐射不会很大么。除了CT,是不是就没办法诊断疾病了?
家属有疑问是可以理解的,但是CT还是得做,因为病情时刻在变化,此一时彼一时,治病诊断讲究的是证据,不是猜测,从病人目前的状况来看,大概率像是肝胆的问题,尤其是肝胆的感染炎症,但万一不是呢?不需要看清楚吗?
还是得听医生的。
于是再次推出去做了CT。
CT一看,大家都傻眼了。CT上看到病人胆囊明显增大、增厚,但胆囊里面没有看到结石迹象。胰腺没明显问题。这是怎么回事呢?胆囊增大、胆囊壁增厚,这显然是急性胆囊炎的表现,可患者没有胆囊结石啊,要知道90%以上的急性胆囊炎都是结石引起的。
急性胆囊炎的确可以解释患者突然发生的右上腹痛、高热寒颤、感染指标升高,但是几次CT下来都没看到患者有胆囊结石。
一般来说,没有胆囊结石,就不大可能有急性胆囊炎。因为炎症通常都是结石刺激胆囊壁或者结石堵塞了胆囊开口引起压力升高等等引发的炎症。
但没有胆囊结石,就一定不会发生胆囊炎么?
还真不一定。
有一种急性胆囊炎,叫做:非结石性急性胆囊炎。
没错,就是说没有胆囊结石,一样可以引发胆囊炎,但这个很少见,不到5%的胆囊炎会是这样的情况。
那为什么病人会发生非结石性急性胆囊炎呢?这是个关键的问题,几个医生开始讨论了。也请了肝胆外科医生过来。
外科医生说,很可能是因为病人之前长期禁食禁水引起的。这句话一出,家属就纳闷了。禁食禁水是医生让的啊,还说不能禁食一滴东西,任何东西入口都会加重胰腺炎。
没错,急性胰腺炎禁食禁水是正确的,但是任何事物都有两面性。食物进入消化道,胆囊就会开始收缩排泄胆汁帮助消化食物,但如果一直没有食物水分进入,胆囊就不工作不收缩了,时间一长,多余的胆汁就会瘀滞在胆囊里面,可能会引起炎症,甚至滋生细菌感染。
真是成也萧何败萧何。
医生说,我倒宁愿病人是真的有胆囊结石,也宁愿胰腺炎、胆囊炎都是胆囊结石引起的。因为非结石性胆囊炎比结石性胆囊炎进展更快、病情更凶险。搞不好的话随时会有胆囊坏疽、穿孔,那就棘手了。
那怎么办?病人和家属都很着急了。好不容易从ICU里出来,可以说死里逃生,没想到又一只脚跨入鬼门关。
得手术。要么直接开刀切掉胆囊,要么做微创手术,经皮经肝胆囊穿刺术。医生说。现在胆囊撑的这么大,说明里面的胆汁瘀滞很厉害,如果不及时解除这个瘀滞,胆囊随时会坏掉,那时候胆汁洒落整个腹腔,就分分钟出现败血症,到那时候就难以收拾残局了。
必须尽早决定,是直接切掉胆囊,还是做微创手术(经皮经肝胆囊穿刺抽液术)。
直接切掉胆囊,等同于连根拔起,可以一劳永逸解决这个问题。但病人毕竟没有胆囊结石,就这样切掉胆囊未免有些可惜。再说,人失去胆囊以后,多少对消化功能都是有影响的。
而经皮经肝胆囊穿刺的动作要小很多,但效果不一定马上立竿见影,也有可能胆汁太过粘稠抽不出来等等。当然,如果能抽出来,及时给胆囊解压,那就避免了切掉胆囊这个手术,优点也很突出。
怎么选?
那就先胆囊穿刺吧。病人同意这个方法。医生也更倾向于这个方法。
在使用强力抗生素的同时,准备做经皮经肝胆囊穿刺引流术。
穿刺是在B超定位下做的,总体上比较安全。但毕竟不是肉眼下做,一根针从皮肤扎进去、先是穿过肝脏,才能达到胆囊,这一路上有可能扎破血管,引起大出血。
幸运的是,穿刺很成功。
但胆汁的确浓稠,引流出来不少黑褐色、墨绿色的胆汁,也送了一部分去化验,看看里面有哪些细菌。一定是有细菌的,否则不会引起这么明显的高热、寒颤、感染指标升高。
果然,先是血培养结果回报了,有大肠杆菌。
然后胆汁结果也回报了,也是大肠杆菌。
证据确凿,就是胆汁瘀滞引起的胆囊炎,而且由于胆囊里面压力高,部分细菌进入了血液循环,引起的败血症,所以病人才会有高热寒颤。
很多人疑惑了,好端端的,怎么胆囊就有细菌了呢?一般来说,正常人的胆囊是没有细菌的。但在病理条件下,尤其是患者原本就有胰腺炎、消化道功能紊乱,这时候肠道的细菌是有可能通过胆总管逆流进入胆囊,而引起胆囊炎。
经过治疗后,病人体温逐渐下降,后来引出的胆汁也没那么粘稠了,再送去培养时也没再找到细菌了,这说明感染控制住了。
胆囊保住了。
命也保住了。
最终病情恢复,出院。前后一共住了35天。
回过头来分析这个病人,原本体型偏胖,有高脂血症(高甘油三酯血症),这时候加上一场婚礼,自己暴饮暴食,便诱发了急性胰腺炎,在治疗急性胰腺炎期间,患者发生了并发症,首先是肺部受累,出现急性呼吸窘迫综合征,病重入ICU,上了呼吸机。好转后再次出现急性胆囊炎,而且是非结石性胆囊炎,原因也跟患者高脂血症、长时间禁食禁水导致胆汁淤积有关,最终患者做了胆囊穿刺抽液术,同时强烈抗生素治疗,才度过难关。
给大家的建议,一定要积极锻炼身体,维持好身材,不管遇到多开心的事情,都不要暴饮暴食。如果体检发现高甘油三酯血症,一定要警惕,更加应该管住嘴巴迈开腿,否则还真的可能摊上大麻烦。